- 糖尿病性腎症の栄養指導・食事管理のポイント
- 早期に介入し、患者さんが継続できる
栄養指導を目指して
- 京都大学医学部附属病院
疾患栄養治療部 副部長
幣 憲一郎 先生 
特に、日常臨床で行われている糖尿病治療における食事療法(栄養指導)の重要性は、国内外の診療ガイドライン等で強く推奨されているものの、糖尿病性腎症の重化防止に向けた栄養指導法は未だ確立されていないのが現状である。そのため、今回は、京都大学医学部附属病院で行われた透析予防指導効果の検証結果などを踏まえて、糖尿病性腎症の重症化予防に効果的な栄養指導法とはどのようなものかについて話題提供を行ってみたい。
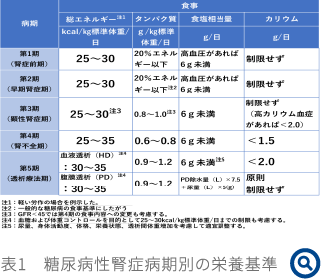
糖尿病性腎症は(表1)に示すとおり、病期別に食事内容を変化させる必要がある1)。基本的事項とはなるが、腎症進展の予防には、肥満の是正、禁煙とともに、厳格な血糖、血圧、脂質の管理が重要とされ、早期介入によって寛解も維持できる。血糖降下薬に関しても、近年SGLT2阻害薬の標準治療への追加で、腎機能低下や末期腎不全へのリスクを有意に低下することが報告されており、食事療法による効果のみで判断するのではなく、使用薬剤の効果や影響についても理解しておくことが求められる。
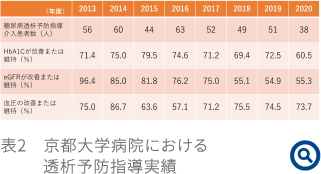
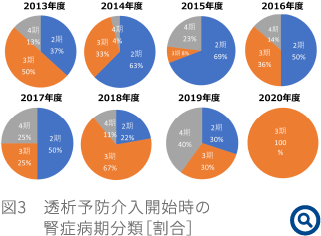
また、当院での透析予防指導の解析結果(表2)によると、年度によって多少の変化はあるものの、HbA1c・eGFR・血圧の各指標が改善または維持された患者の割合はそれぞれ70~80%という結果であった。特に、介入開始時の腎症病期分類を年度ごとに確認すると(図3)、介入当初は、第3期~4期の患者が約60%を占めていたが、2014年以降、第2期(早期腎症期)へ介入を行ったことにより、表2のeGFRが改善または維持する割合が80%を超える結果が得られた。このことから、腎症2期の患者をターゲットとした早期介入の取り組みを強化することが糖尿病性腎症患者の重症化予防に最も効果的であると考えている。
糖尿病性腎症の栄養基準は表1に示されており、
①腎症1期(腎症前期)、腎症2期(早期腎症)
血糖コントロールを主に、エネルギー管理を行い、過剰なたんぱく質摂取を是正し、高血圧の合併がなくても減塩の予備教育が効果をあげる時期である。もちろん、高血圧合併例では、食塩を6g/日未満に管理する。
②腎症3期(顕性腎症期)、腎症4期(腎不全期)
腎機能の低下に伴い、ナトリウムの排泄障害も進行することから、食塩を6g/日未満に管理する。また、第3期以降では、特にたんぱく質量の管理が腎症の進展阻止に重要となるため、たんぱく質摂取目安として、第3期では0.8~1.0g/kg体重/日、第4期では0.6~0.8g/kg体重/日とする。浮腫の程度、心不全の有無により水分管理も併せて行う。
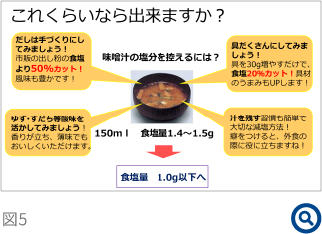
腎疾患の食事療法において、前述した通り「食塩の管理」は早期腎症の時期からのアプローチが重要となる。「食品中に含まれる食塩量」と「調味料として付加される食塩量」に分けて栄養指導を行うことが有用と考えている。すなわち、通常食品として「練り製品」や「佃煮」を好む患者には、まずこの点を中心に減塩指導を行い、血圧や腎機能、加えて体重の変化を指標として減塩効果を患者と共に確認しながら改善することがポイントとなる。ただし、食塩含有量が多いからと摂取することを禁止するのではなく、どのようにすれば食べることができるのかを提案することが重要である(図4・5)。一方、使用食材には大きな問題がない患者には、調味料に含まれる食塩量を理解してもらい、負担感の確認なども行いながら調整することが重要である。
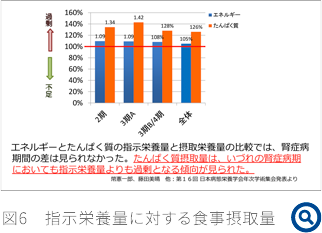
【たんぱく質管理】たんぱく質摂取量については、上限をエネルギー摂取量の20%未満とすることが望ましいとされており、これまでの食生活におけるたんぱく質摂取量の把握(過剰摂取の環境になかったかの確認)が重要となる。特に図6に示すように、指示栄養量と摂取栄養量を比較したところ、エネルギーについて腎症病期間の差は見られなかったが、血糖値には影響が少ないと考えているのか、たんぱく質摂取量は、いづれの腎症病期においても指示栄養量よりも過剰となる傾向が見られた。このことから、早期腎症の摂取時期からたんぱく質制限の話題に入る前に、適切なたんぱく質量に管理されているかを確認しておくことが重要と考えている。
一方、腎機能の低下に伴いたんぱく質制限が提案されることになるが、ここでは、逆説的な提案をしてみたいと思う。高齢者糖尿病患者へのたんぱく質制限については、腎症の進行抑制効果を得られるばかりか、サルコペニアやフレイルを助長するとして、高齢者のたんぱく質摂取量はeGFRの低下とは関連がなく、さらにCKDステージ3~4の場合には、総たんぱく質および動物性たんぱく質の摂取量が多いことが、eGFRを維持するように働く可能性もあるという調査報告がある2)。すなわち、ここで考えていただきたい点は、患者一律にたんぱく質制限の効果を期待するのではなく、これまでの食生活習慣・たんぱく質摂取量を把握し、サルコペニア・フレイルのリスクなども考慮し、常に患者の(InBody等を用いた)身体計測、血液生化学検査値ならびに尿検査、血圧等の情報を用いて腎機能を評価しながら対応することが重要であり、高齢者糖尿病患者でのエビデンス蓄積が課題と考えている。
【エネルギー管理】前述したように、食塩やたんぱく質量の減量調整が行われた際、食事摂取量の減少(食欲減退)から体タンパクの崩壊を防止するため、充分なエネルギー量が必要となることを患者へ説明しておくことが重要である。エネルギー制限を中心としたこれまでの栄養指導から、全く逆の話題を提供されて、なかなかエネルギー摂取量が増やせない患者がいるので、栄養評価が重要となる。この際、無~低たんぱく質食品が有用であり、エネルギー含有量の高い食品(治療用特殊食品)を提案することも場合によっては有効となる。治療用特殊食品には、低甘味ブドウ糖重合体製品(粉飴)、中鎖脂肪酸製品(MCT:medium chain triglyceride)、でんぷん製品(でんぷん米 他)、たんぱく質調整食品(低たんぱく質米 他)などがある。
【カリウム管理】腎機能の低下に伴い、電解質の調整に障害が起こり、血清カリウム値が上昇することがある。食事面では、カリウム含有量の多い食品の摂取を控えていただく指導となるが、できるだけ食品を制限する前に、調理面での工夫(野菜や芋類は、細かくカットして大量の水で処理)も出来ることからこれらの提案を優先する。一方、たんぱく質の管理を実施したことにより、肉類・魚介類からのカリウム摂取量を減らすこともできるので、血清カリウム値等を常にモニタリングしながら、厳しい制限を闇雲に加えることのないように注意したい。
前述の減塩指導でも述べたが、患者の食生活上の問題点の全て改善することは、治療上いくら有効であっても、継続して実施できることが最も重要となるため、患者満足度の低下を防ぐ視点を持ち、これまで慣れ親しんできた患者の食生活を全面否定するような栄養指導にならないように注意すべきである。
また、文中では一例として「治療用特殊食品」などを説明したが、患者の経済的側面(購入に対する負担感)や購入方法(ネット販売などに対応できるか)なども考慮して提案することも重要である。
また、糖尿病腎症の重症化予防には定期的な栄養評価を行うとともに、患者個々に合わせた栄養指導媒体などを作成し、適切なアドバイスを行うことが全腎症病期を通じて有効であることが示唆されているが、時には、運動療法や薬物療法の併用効果を活用して、負担感がなく継続できる糖尿病治療を目指していただければと考えています。
- 1.
- 日本糖尿病学会編・著:糖尿病治療ガイド2022-2023. 文光堂,2022
- 2.
- Toshiaki Sekiguchi, Mai Kabayama, Hirochika Ryuno, et al : Association between protein intake and changes in renal function among
Japanese community-dwelling older people: The SONIC study. Geriatrics & gerontology international.
2022 Apr;22(4);286-291. doi: 10.1111/ggi.14355.

- 幣 憲一郎 先生
- Kenichiro Shide
- 所 属/
- 京都大学医学部附属病院
疾患栄養治療部 副部長 - 関連資格/
- 糖尿病病態栄養専門管理栄養士
病態栄養専門管理栄養士
糖尿病療養指導士(CDEJ) - 所属学会/
- 日本病態栄養学会、日本糖尿病学会、日本褥瘡学会、日本栄養改善学会、日本体質医学会、日本静脈経腸栄養学会 等
- 著書(共著)/
- 「レジデント・医療スタッフ・学生のための臨床栄養入門」文光堂
「ケースに学ぶ栄養管理・食事指導エキスパートガイド」南山堂
「ケーススタディで学ぶ臨床栄養学実習」化学同人
「臨床栄養管理法-栄養アセスメントから経済評価まで-」健帛社